Корригенты вкуса и запаха в технологии лекарств
В технологии производства лекарственных препаратов немаловажное значение имеют корригенты вкуса и запаха. В ряде случаев запах и вкус лекарств бывает на столько неприятным, что вызывают непереносимость больными данного лекарственного средства, препятствуя его приему. Поэтому при изготовлении лекарственных препаратов из таких лекарственных веществ прибегают к помощи ароматизаторов и вкусовых добавок, т.е. корригирующим веществам. Это такая группа вспомогательных веществ, которые применяются для исправления вкуса, цвета и запаха различных лекарств. При производстве лекарственных препаратов используются те же корригенты запаха и вкуса, что и в пищевой промышленности. Они предназначены для подавления или маскировке неприятных органолептических свойств лекарственного средства.
В последнее десятилетие отмечается заметная тенденция к расширению ассортимента корригирующих веществ.
Все корригирующие вещества можно разделить на две группы: вещества, исправляющие вкус и запах (первая группа) и вещества, исправляющие цвет (вторая группа).
К первой группе относятся : сахар свекловичный, фруктово- ягодные сиропы, сироп сахарный, мед, сахар молочный, глюкоза, сахарин, дульцин, глицирризиновая кислота и ее соли и другие "сладкие" вещества. Сюда же относят сложные эфиры ("фруктовые") – ананасный, яблочный, грушевый и т.д., различные эфирные масла – розовое, померанцевое, бергамотовое и т.д., а также пряности – продукты гвоздики, инбиря, ванили и т.д. и вещества, снижающие вкусовые ощущения.
Ко второй группе корригирующих веществ принадлежат различные окрашенные сиропы – малиновый, вишневый и т.д., природные красители – каротин, крутин, шафран и т.д. Значительно реже в этой группе используют синтетические красители. Применение корригирующих веществ требует проведения тщательных предварительных исследований в связи с возможным влиянием этих вспомогательных веществ на стабильность действующих ингредиентов, их всасывание и фармакологическую активность.
В нашей стране наиболее широко в качестве корригентов применяются сироп сахарный (Sirupus simplex), вишневый сироп (Sirupus Сerasi), малиновый сироп (Sirupus Rubi idaei), мандариновый сироп (Sirupus Citri unshiu) и свекловичный сахар (сахароза).
Сиропы (Sirupі) представляют собой густоватые прозрачные сладкого вкуса жидкости, в зависимости от состава различающиеся цветом и запахом. В целях корригирования лекарств используются сиропы, не содержащие каких-либо фармакологически активных ингредиентов, - так называемые вкусовые сиропы, основным представителем которых является сироп сахарный.
Сироп сахарный представляет собой концентрированный раствор сахара – рафинада в воде (в 100г сиропа содержится 64г сахара). Эта прозрачная бесцветная густоватая жидкость.
Вишневый и малиновый сироп представляют собой растворы сахара в соке соответствующих ягод. Мандариновый сироп представляет собой смесь сиропа сахарного (85 частей) с настойкой кожуры мандарина (15 частей).
Высоким корригирующим эффектом обладают сиропы какао и кофе, а также органические кислоты, среди которых особого внимания заслуживает лимонная кислота.
Корригирующие вещества чаще всего применятся в детской практике.
ЛЕКАРСТВЕННЫЕ ФОРМЫ ДЛЯ ДЕТЕЙ
К лекарственным формам для детей (ЛФД) относятся лекарственные средства в соответствующей возрастной дозировке, имеющие скорригированный вкус, необходимую эффективность действия и удобную для применения упаковку.
Производство ЛФД в развитых странах мира осуществляется десятками фирм, а их номенклатура в фармацевтической практике отдельных государств достигает сотни наименований.
Ведущие места по производству ЛФД в мире занимает Франция (55 фирм выпускают 102 препарата), США, Англия, Германия. Во Франции имеется специализированный отдел, производящий лекарственные препараты для грудных детей.
Проблема создания ЛФД, выдвинутая Всемирной Организацией здравоохранения (ВОЗ), является актуальной и своевременной, так как особенности физиологических и биохимических процессов организма ребенка свидетельствуют о том, что половинная доза лекарства, предназначенная взрослому, не может быть адекватной для ребенка. Таким образом, недопустимо рекомендовать прием лекарственных препаратов чайными ложками или 1/4 таблетки.
Человеческий зародыш содержит 94,5% воды, у младенца — 74,7%, а у взрослого человека, в среднем, 61,5%. Новорожденный делает 40—60 дыхательных движений в минуту, взрослый — 15—18; пульс у новорожденного 140, у взрослого 70—80; полный оборот крови у новорожденного составляет 12 с, а у взрослого — 22 с.
Различия в гидратации тканей, частоте дыхания, сердцебиения и другие дают основания предположить и неодинаковое распределение в организме взрослого человека и ребенка лекарственных веществ, особенно водорастворимых.
Организм ребенка, кроме того, характеризуется неполным развитием или даже отсутствием ряда ферментных систем, играющих важную роль в биотрансформации лекарственных веществ, иным уровнем их адсорбции, метаболизма и выведения.
Дети очень чувствительны к сульфаниламидам, склонны к аллергическим реакциям, судорожным состояниям, плохо переносят боль, слишком яркий свет, горькое. Боль для ребенка — тяжелая нервно-психическая травма, которая сводит к минимуму фармакотерапевтический эффект лекарства.
Требования к разрабатываемым лекарственным формам для детей:
— лекарственная форма для детей подбирается с учетом возраста ребенка; большинство лекарств разрабатывается для приема внутрь; для детей дошкольного возраста рекомендуются преимущественно жидкие формы (сиропы, растворы, суспензии, эликсиры, взвеси, полоскания, эмульсии, растворимые таблетки, гранулы для последующего растворения, капли).
Для детей школьного возраста, кроме указанных лекарственных форм, разрабатываются также таблетки, драже, капсулы, гранулы, ректальные лекарственные формы в соответствующих возрастных дозировках.
Для детей до 3-х лет не следует выпускать, лекарства в виде таблеток или драже, особенно вкусных и ярко окрашенных, привлекательного вида, напоминающих кондитерские изделия.
Все лекарственные формы для новорожденных и детей первого года жизни выпускают стерильными. Пределы количественного содержания микроорганизмов устанавливают НТД. Они имеют свои особенности и специальные обозначения, отличающие их от аналогичных форм для взрослых по количественному содержанию биологически активных веществ, форме выпуска, окраске, упаковке и другим параметрам.
При создании ЛФД используют только безвредные вспомогательные вещества, преимущественно натуральные продукты. Их количество должно быть обоснованным, оптимально обеспечивающим необходимый терапевтический эффект и стабильность лекарства. Для окраски следует применять безвредные красители, разрешенные для медицинской практики. Корригирующие вещества должны придавать лекарству приятный вкус и запах и не снижать его активности и стабильности, однако в нем должно находиться как можно меньше различных химических веществ.
Объем жидкости, содержащей лекарство, в упаковке не должен быть слишком большим — достаточно 2,5—10 мл, т. е. количество препарата для минимального курса лечения. Также необходимо создавать ЛФД пролонгированного действия.
В случае несовместимости или неудовлетворительной совместимости ингредиентов, создают так называемые упаковки "смешения". Лекарственные вещества в них хранятся отдельно от раствора корригента и их смешивают непосредственно перед употреблением. Кроме этого, создаются концентраты — порошков и гранул, к которым перед применением прибавляется вода.
Для точности дозирования лекарственных препаратов следует использовать специальные дозирующие устройства (ложки-дозаторы, мензурки, капельницы, пипетки и т. д.). Упаковка лекарства должна быть с защитным устройством, позволяющим открывать ее только взрослым.
Для растворов, содержащих сильнодействующие вещества, рекомендуют добавлять капли, прилагаемые в упаковке со специальным дозирующим устройством.
При разработке таблеток и драже для детей следует стремиться к их наименьшему размеру (от 3—4 мм в диаметре и ниже) и двояковыпуклой форме.
В настоящее время необходимо шире разрабатывать ректальные лекарственные формы для детей — свечи, микроклизмы, аэрозоли, ректиоли, капсулы, мази и др.
Особенности технологии лекарственных форм для детей
Среди лекарственных препаратов для детей наиболее широко представлены пероральные лекарственные формы с улучшенным вкусом (сиропы, суспензии, эмульсии, капли, гранулы, порошки и брикеты для растворения); не менее значимы ректальные лекарственные формы (суппозитории, микроклизмы, ректальные мази и капсулы), а также твердые дозированные лекарственные формы: таблетки (в том числе кишечно-растворимые, жевательные и шипучие), драже, капсулы, пастилки, порошки в облатках и др.); остальное, примерно 2—3%, составляют инъекционные формы и средства для наружного применения (мази, кремы, пасты, присыпки, ушные капли и др.).
Создание пероральных лекарств для детей требуют, по сравнению с другими, более высокого содержания наполнителей, корригентов вкуса и запаха, консервантов, стабилизаторов, солюбилизаторов, сорастворителей и др. Поэтому детские препараты, предназначенные для приема внутрь, следует рассматривать как сложную терапевтическую систему, компоненты которой определяют скорость и полноту всасывания лекарственных веществ, потенцирование и синергизм действия, время удерживания в крови, их транспорт к органам-мишеням и клеткам, а также пути выведения из организма.
Более быстрая всасываемость лекарственных веществ из желудка и кишечника детей обусловлена большей проницаемостью клеточных мембран, интенсивным кровообращением, меньшим влиянием соляной кислоты и ферментов.
Всасывание лекарств из желудка у детей происходит путем пассивной диффузии и зависит от кислотности желудочного сока, меняющейся в зависимости от возраста. У детей до одного месяца рН желудочного сока составляет около 5,8; у детей до одного года — 4,5; у более старших детей — 3,0—2,5; у взрослых — 1,5—1,8.
Поэтому основные усилия исследователей направлены на разработку специальных пероральных препаратов с улучшенным вкусом и на создание лекарственных форм — заменителей инъекций.
Детские лекарственные формы в зависимости от агрегатного состояния можно разделить на 3 основные группы: жидкие, твердые и газообразные. Жидкие лекарственные формы составляют 70% от общего количества выпускаемых ЛФД. Они обеспечивают высокую скорость всасывания, возможность варьирования дозы, удобство и простоту применения.
Однако в жидких лекарствах, предназначенных для приема реr os, отчетливее проявляются вкус и запах лекарства, служащие причиной некоторых серьезных осложнений при лечении. Приятный запах, вкус и внешний вид лекарства благоприятно влияют на нервную систему ребенка и весь организм в целом. Создание так называемых "вкусных" лекарств в педиатрии достигается корригированием.
Корригирование — изменение смеси ощущений вкуса, обоняния, осязания, внешнего вида, что в комбинации называют восприятием вещества. Корригирование можно осуществлять по нескольким направлениям, самый признанный и перспективный из них — использование корригирующих веществ.
Корригенты должны придавать лекарству приятный вкус, запах и цвет; хорошо смешиваться с лекарством, не снижать его активности, стабильности и устойчивости; быть индифферентными или полезными для организма веществами; быть стабильными в определенной области рН, устойчивыми к свету, окислению и восстановлению.
Вкус — сложный комплекс ощущений, обусловленных, химическими, физико-химическими свойствами вещества, условиями его приема и общим состоянием организма. Лекарства, сладкие на вкус, предпочитают 73% детей, слабосладкие 38% и сладковатые 31%.
Наиболее благоприятная температура для проявления вкусовых ощущений в пределах 30—35 °С. Более холодное и более горячее ухудшает возникновение и восприятие вкусовых ощущений.
Четыре основные группы вкуса — кислого, сладкого, соленого и горького дополняются влиянием температурных и тактильных рецепторов. Любой привкус возникает как суммарное восприятие на основе вкусовых, осязательных, температурных и обонятельных ощущений.
Повышением вязкости можно улучшить вкус, благодаря чему макромолекулы среды препятствуют непосредственному контакту лекарственного вещества со вкусовыми рецепторами.
До настоящего времени часто применялась как корригент лекарств сахароза, в некоторых случаях выступающая также в качестве консерванта и солюбилизатора. Однако обладая низким потенциалом сладости, она добавляется к лекарственным формам в больших количествах. Так, для маскировки горького вкуса димедрола сахарозы по отношению к нему необходимо использовать в 50—100 раз больше.
Исследования показали, что введение больших количеств сахарозы в некоторых случаях приводит к снижению всасываемости действующих веществ и их активности, а иногда к увеличению токсичности (нитрофураны). Она противопоказана при сахарном диабете, диатезах и др.
В зависимости от длительности варки сиропа на основе сахарозы происходит гидролиз ее до глюкозы и фруктозы. Фруктоза как нестойкое соединение, имеющее напряженный фуранозный цикл окисного кольца, может распадаться с образованием фурфурола, гуминовых веществ и других соединений, придающих растворам коричневый оттенок, что снижает стабильность лекарства.
В настоящее время в отечественной фармации в качестве корригентов используются фруктоза, мальтоза, лактоза, инвертный сахар, лимонная кислота, глицерин, сахарол (разработанный в ГНЦЛС); за рубежом широко применяются дульцин, сахарин, сорбитол, натуральный и искусственный мед, карбокси-метилцеллюлоза, маннитол, а также искусственные подсластители цикломаты (натриевая и кальциевая соли циклогексил-сульфаминовой кислоты), по индексу сладости в 30 раз превышающие сахар.
Наиболее широким спектром действия обладают различные фруктовые сиропы: вишневый, малиновый, черной смородины, апельсиновый, сироп какао и др. Для корригирования соленого и интенсивно сладкого вкуса к сиропам часто добавляют различные фруктовые эссенции, эфирные масла, цитрусовые экстракты, ванилин и др. Сиропы, слизи, ароматные вещества вводят в состав маслянистых лекарств для маскировки неприятных ощущений. В состав ЛФД, кроме названных выше корригентов, входят также загустители — натрия альгинат, агар, агароид, пектины; консерванты — спирт этиловый (от 0,75 до 20%), бензойная кислота и натрия бензоат, бензалкония хлорид и др.; из числа красителей используют амарант, тартразин, кармин, шафран, индиго, каротин, пигменты смолистых веществ. Оптимальным цветом ЛФД многие исследователи называют различные оттенки желтого и красного.
Вспомогательные вещества, применяющиеся для ЛФД, должны быть безвредными, преимущественно натуральными продуктами. Количество их, в том числе и углеводов, должно быть обоснованным, оптимальным, обеспечивающим необходимый терапевтический эффект и стабильность.
Методы оценки корригирующих веществ
До настоящего времени научная теория вкуса и запаха не разработана, что затрудняет создание объективного метода оценки силы и характера ощущений.
Исследователи, изучая вкусовую чувствительность с применением объективных физиологических процессов (например, разницы в слюноотделении на кислое, горькое или соленое), предложили схему чувствительного прибора "химический нос", сконструирован прибор "аналог языка".
Однако как наиболее распространенные используются методы органолептической оценки определения числового индекса вкуса, указывающих на лучшую маскирующую силу среды.
Органолептические методы субъективны, однако при дегустации субъективные элементы могут быть устранены, если придерживаться ряда условий:
— хорошее знание аналитических особенностей органов чувств;
— создание единой обстановки проведения дегустации;
— применение определенной техники дегустации ЛФД, в зависимости от лекарственной формы (суспензии, эмульсии, сиропы, гранулы, капли, эликсиры и т. д.);
— точное употребление терминов и выражений результатов оценки.
При соблюдении перечисленных условий дегустация как органолептический анализ станет более точной.
Методы определения вкуса лекарств.
Метод пороговых концентраций. Готовят 10 концентраций препарата в соотношении каждой к последующей как 1:1,5. Определяют порог вкуса в водной среде с корригирующими веществами. Разница между значениями порогов вкуса характеризует значение маскирующей ценности препарата-корригента. Чем больше разница, тем выше маскирующий потенциал.
Метод определения числовых индексов. Метод характеризуется основным вкусом вещества. Степень основного вкуса определяют в баллах от 0 до 5. Более высокий числовой индекс указывает на лучшую маскирующую силу среды.
Органолептический метод оценки корригентов (предложенный А. И. Тенцовой). Метод основан на разграничении интенсивности восприятия ощущений и эмоций при проведении анализа. Органолептическая оценка испытуемого корригента проводится группой лиц (20 человек) по пятибалльной системе. Из полученных данных выводят индекс вкуса как среднее арифметическое от всех показаний для лиц, участвующих в испытаниях. Чем больше числовой индекс, тем выше маскирующий потенциал корригента. Для надежности и проверки результатов проводят затем оценку тех, же растворов, но с другими значениями баллов.
Двойная оценка интенсивности вкуса и воспринимаемых ощущений обеспечивает лучший подход к выбору корригирующих веществ.
Метод оценки вкуса с помощью буквенных и числовых индексов (предложенный И. А. Егоровым). С целью выражения данных органолептической оценки препарата в более объективных и сравнимых показателях, предложена так называемая "формула вкуса". Сущность ее заключается в том, что важнейшие качественные признаки препарата оцениваются буквенными и числовыми индексами, составляющими "вкусовую карту", что впоследствии дает возможность записать общую формулу вкуса данного лекарства.
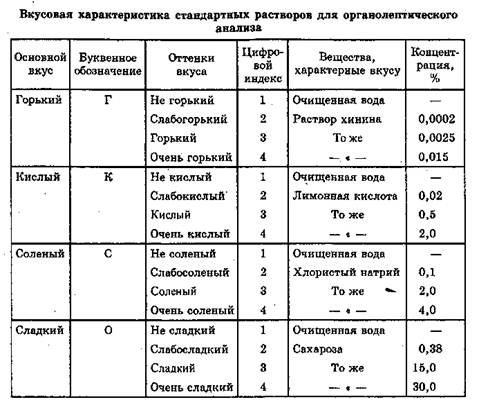
Ощущения вкуса условно обозначают буквенными выражениями: К — кислый, О — сладкий, Г — горький, С — соленый. Но ощущения вкуса гораздо богаче, чем 4 элементарные восприятия. В комплексном ощущении они комбинируются с осязательными, температурными и обонятельными восприятиями. Для дополнения основного вкуса следует ввести обозначения привкуса, например "КО" — кисло-сладкий, "ГС" — горько-соленый и т. д., где первая буква указывает на преобладание одного вкуса над другим.
Но для оценки сложного вкуса указанных буквенных выражений недостаточно, так как вкус имеет много различных оттенков. Начиная от пороговых (минимальных концентраций), вызывающих вкусовые ощущения, до доз, вызывающих ярко выраженный вкус (например, горько-соленый вкус может стать жгучим, сладкий — приторным и т. д.), введены цифровые индексы, которые расположены после основного буквенного выражения и характеризуют степень вкуса (табл. 24.1).
Так, например, оттенки вкуса — "не горький", "не кислый", "не соленый" и "не сладкий" обозначены индексом 1, что соответствует вкусу очищенной воды.
Индексом 2 отмечены: слабогорький, слабокислый, слабосоленый и слабосладкий вкус. Данный оттенок указывает на едва ощутимый вкус и соответствует пороговой концентрации следующих эталонных растворов: Г2 — 0,0002% водному раствору хинина гидрохлорида; К2 — 0,02% водному раствору лимонной кислоты; С 2 — 0,1% водному раствору натрия хлорида и 02 — 0,38% раствору сахарозы.
Индексом 3 отмечен горький, кислый, соленый и сладкий вкус, что соответствует нормальному вкусу, к которому привык человек в повседневной жизни. Он хорошо ощутим, не вызывает отрицательных эмоций, ярко выражен.
Индексом 4 отмечен сильный вкусовой эффект: очень горький, очень кислый, очень соленый, очень сладкий (приторный). Указанный вкус превышает наши понятия о вкусе, например в отношении пищи — это пересоленный, приторно-сладкий, жгучий, противный. Такой вкус вызывает неприятные ощущения во рту.
В таблицах представлены результаты исследования таблеток викалина, гранул амидопирина кальмагина, сиропа алоэ с железом, 5% раствора калия ацетата, для которых были определены их вкусовые характеристики, составлены соответствующие формулы вкуса.
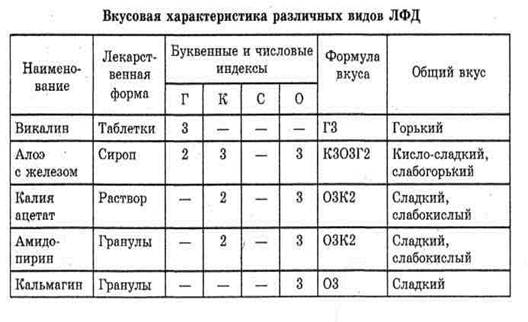
При разработке ЛФД, а именно при исследований составов и подборе вспомогательных веществ, карта вкуса позволит более рационально и целенаправленно вести поиски корригентов.
С 1940 г. в качестве основы для пероральных лекарственных средств применяется сорбит. Шестиатомный спирт сорбит и его растворы входят в Фармакопею США. Он экономичен, обеспечивает высокую стойкость лекарствам, приятные вкусовые ощущения, способствует пролонгированному действию, медленно всасывается из желудочно-кишечного тракта, что выгодно отличает его от сахарозы.
Различные сочетания сорбита с сиропами, глюкозой, глицерином и другими веществами используются в технологии многих лекарственных форм для детей — растворов, сиропов, взвесей, эликсиров, эмульсий, где он одновременно выступает основой и корригентом.
Лекарственные формы для детей. Их составы и технология
Сиропы — самая удобная пероральная лекарственная форма в детской практике. Традиционные сиропы, применяемые в педиатрии, представляют собой концентрированные растворы сахара, к которым добавлены соответствующие лекарственные препараты и ароматизаторы. Основы сиропов представлены растворами сахарозы, многоатомных спиртов или их сочетанием. В составы основ может входить этанол (до 10%) как растворитель для лекарственных веществ или ароматизаторов. С целью подавления роста микроорганизмов к сиропам добавляют консерванты.
Основные требования к сиропам: приятные вкусовые ощущения и привлекательный внешний вид. Ниже приводятся составы и технология некоторых лекарственных сиропов, применяемых в педиатрии.
Гематиновый сироп. Состав: цианокоболамина — 0,041 г; кислоты аскорбиновой — 20,0 г; железа глюконата — 17,0 г; ароматизатора и натрия цитрата - достаточное количество; раствора сорбита — до 1 л. Приготовление: железа глюконат растворяют в растворе сорбита при температуре 70 °С. Затем смесь охлаждают до комнатной температуры, после чего к ней добавляют цианокоболамин и ароматизатор. Раствор доводят натрия цитратом до рН 4,0, фильтруют, стандартизуют, фасуют и упаковывают.
Сироп с сульфатом железа. Состав: железа сульфата — 135,0 г; кислоты лимонной — 12,0 г; раствора сорбита - 350,0 мл; глицерина — 50,0 мл; натрия бензоата —1,0 г; ароматизатора — достаточное количество; воды — до 1 л.
Приготовление: железа сульфат и натрия бензоат растворяют в 400 мл воды и смешивают с раствором сорбита, глицерином и лимонной кислотой, растворенной в 50,0 мл воды. К полученному раствору добавляют ароматизатор и воду до 1000 мл.
Сироп с пиперазина адипинатом. Состав: пиперазина адипината — 5,0 г; кислоты лимонной — 2,0 г; сахарного сиропа — 72,9 г; натрия бензоата — 0,1 г; воды — 20 мл. Это прозрачная жидкость слабо-желтого цвета, кисло-сладкого вкуса, без запаха. Применяют при энтеробиозе у детей.
Эликсиры — подслащенные и ароматизированные водно-спиртовые системы, содержащие обычно многоатомные спирты и активные ингредиенты. Наиболее оптимальная концентрация сахарозы или сорбита в эликсирах — 40%. В качестве растворителя в их составы может входить этиловый спирт от 20 до 30% (более высокая его концентрация снижает растворимость сорбита), а в качестве солюбилизатора (для малорастворимых активных ингредиентов и ароматизаторов) применяют твин-80 (при этом количество спирта уменьшают).
Фенобарбиталовый эликсир. Состав: фенобарбитала — 4,0 г; апельсинового масла — 0,25 мл; раствора амаранта —• 10,0 мл; спирта этилового — 200,0 мл; глицерина — 100,0 мл; сахарного сиропа — 600,0 мл; воды — до 1 л. Приготовление: фенобарбитал растворяют в спирте, добавляют глицерин, апельсиновое масло, сахарный сироп и раствор амаранта. Все перемешивают и добавляют остальную воду. Полученный раствор фильтруют.
Взвеси — препараты, в которых тонко измельченное вещество диспергировано в жидком подслащенном носителе (практически это суспензии). В качестве загустителей в них применяются: |сахароза, сорбит, натрий КМЦ, пектины. Так, введение 5—10% сорбита предотвращает тенденцию коагулировать или флоккулировать взвеси гидроокисей алюминия и магния (антацидные средства) при хранении, даже после замораживания и оттаивания. Введение ПАВ от 0,1 до 0,5% (твин-80, полисорбат-80) позволяет сократить время смачивания дисперсной фазы.
Полоскания — жидкие оральные препараты для полости рта, содержащие вяжущие, антисептические или бактерицидные вещества.
Используемые ингредиенты создают смягчающее ощущение во рту и частичный охлаждающий эффект. В полоскания включают, как правило, ПАВ, эфирные масла и ароматические вещества. Например, состав для полоскания: цетилпиридиния хлорида — 1,0 г; лимонной кислоты — 1,0 г; масла мятного — 0,75 мл; масла эвкалиптового — 0,25 мл; масла гвоздичного — 0,5 мл; твина-60 (или другого) — 3,0 г; спирта этилового — 100 мл; натрия сахарината — 0,4 г; красителя — достаточное количество; раствора сорбита — 200,0 мл; воды — до 1000 мл.
Приготовление: в воде растворяют цетилпиридиния хлорид, лимонную кислоту, натрия сахаринат. К твину-60 добавляют масла, медленно приливают спирт и перемешивают. Полученные растворы смешивают, добавляют сахарный сироп (или раствор сорбита), краситель и остальную воду.
Инъекционные и ингаляционные лекарственные формы разрабатываются в нескольких возрастных дозировках, со сниженной концентрацией действующих веществ. Ингаляционные лекарства в виде аэрозолей рекомендуются к применению детям только старше 5 лет.
Капли для глаз, ушей и носа не должны оказывать раздражающего действия и содержать оптимальную концентрацию действующих веществ. Они должны обеспечивать надежный пролонгированный эффект и иметь приятный запах.
Ректальные лекарственные формы для детей разрабатываются в виде суппозиториев, ректальных мягких желатиновых капсул, микроклизм, ректальных мазей, пенных аэрозолей. Они также должны иметь несколько возрастных дозировок.
Гранулы — распространенная лекарственная форма для детей. В последние годы часто применяются также гранулированные порошки (гранулы). В них легче сбалансировать необходимые, в физиологическом отношении, лекарственные вещества. В отличие от суспензий, эмульсий и сиропов гранулы имеют ряд преимуществ:
— не содержат воды и органических растворителей, что замедляет прохождение в них физико-химических и микробиологических процессов;
— предварительное растворение их перед употреблением исключает введение вспомогательных веществ, что упрощает технологию и экономит материалы;
— возможность использования разовой упаковки снижает трудозатраты при хранении, транспортировке, имеет защиту от самовольного вскрытия детьми;
— нет необходимости комплектовать упаковку с лекарственным средством дозирующим устройством, доза может регулироваться количеством пакетиков на прием.
Гранулированная лекарственная форма очень удобна для экстемпорального приготовления сиропов, суспензий, гелей.
Гранулы этазол-натрия — гранулы розового цвета со специфическим запахом; выпускаются во флаконах по 60,0 г; 120,0 г или 240,0 г. Состав: этазол-натрия — 0,2 г; сахара — 5,745 г; руберозума — 0,01 г; натрия хлорида — 0,03 г; малиновой эссенции — 0,015 г.
Приготовление: смесь действующих веществ и наполнителей увлажняют окрашенным сахарным сиропом, содержащим малиновую эссенцию, влажную массу гранулируют через сито с отверстиями 3 мм. После этого гранулы высушивают цри 400С в сушильном шкафу, затем снова гранулируют через то же сито и расфасовывают.
Гранулы рекомендуются при пневмонии, дизентерии, пиелитах, циститах.
Применяют внутрь, предварительно растворив содержимое банки (60 г гранул) в свежевскипяченной воде (30—40 °С). Уровень воды доводят до метки 100 мл.
Хранят по списку Б в хорошо укупоренной таре, в защищенном от света месте.
С целью стандартизации лекарственных форм для детей проводят их органолептическую, физико-химическую, химическую, биологическую (при содержании сердечных гликозидов) и микробиологическую оценку.
На все входящие в состав ЛФД лекарственные вещества и углеводы обязательно разрабатываются методы качественного и количественного определения, а на вспомогательные вещества в основном методы качественного анализа.
Упаковка для ЛФД должна быть эстетически оформлена. В правом верхнем углу на упаковке ставят отличительный знак — стилизованный асимметрический 5-лепестковый цветок и надпись под ним "Для детей".
В настоящее время отечественная фармацевтическая промышленность отстает от зарубежных стран по выпуску детских лекарственных средств. Основная масса ЛФД за рубежом выпускается в виде сиропов, эликсиров, микстур, свечей, капель, суспензий и реже в виде гранул и таблеток. Отечественная фармацевтическая промышленность отдает предпочтение ЛФД в виде гранул и таблеток. За последние два десятилетия Государственным научным центром лекарственных средств (Харьков) создано около 50 новых лекарственных препаратов для применения в педиатрии.
В настоящее время в Украине действует Отраслевая Комплексная Программа работ "Детские лекарственные формы", в которую включены исследования по созданию лекарственных форм для детей, содержащих антибиотики, сульфаниламиды, антисептики, растительные антивирусные средства, простудные, противокашлевые и другие препараты (всего 25 наименований).
Рекомендуются к разработке для детей аминазин, натрия оксибутират, фенобарбитал, метронидозол, трихомоноцид, лантозид в виде сиропов, драже, таблеток и др.
В форме суппозиториев рекомендованы бутадион, промедол, преднизолон; в форме капсул — фурагин; в виде суспензии — викалин, абомин и др.
Вспомогательные вещества, используемые в технологии мягких лекарственных форм (мазей, гелей, линиментов, кремов)
Для коррекции запаха в мягких лекарственных формах можно использовать вещества растительного происхождения (эфирные масла, масло мятное, хвойное, герани, апельсиновое, анисовое, коричное, тминное, гвоздичное и др., концентраты фруктовых соков, спиртовые вытяжки лекарственного растительного сырья), а также синтетические вещества, идентичные природным (ментол, тимол, ванилин, литраль).
Следует отметить, что некоторые вспомогательные вещества могут одновременно быть многофункциональными, а также входить в состав мазей, гелей, кремов и линиментов в качестве смягчающих и увлажняющих добавок (например: изотропилмиристат – смесь изопропиловых эфиров миристиновой, пальмитиновой, стеариновой и лауриновой кислот с преобладанием изопропилового эфира миристиновой кислоты и изопропилпальмитата).
Таким образом , создание современных высокоэффективных мазей, гелей, кремов и линиментов возможно только с учетом физико-химических свойств вспомогательных веществ, их влияние на терапевтическую эффективность, стабильность и фармакокинетику лекартсвенных препаратов. Многообразие функций и большой ассортимент вспомогательных веществ, их рациональное сочетание с лекарственными субстанциями, а также использование оптимальной технологической схемы изготовления мягких лекарственных форм позволяет значительно расширить их терапевтические возможности.
Широко используются корригенты запаха при изготовлении лекарственных форм для лечения верхних дыхательных путей. При изготовлении капель для носа на капельной основе для смягчения неприятного органолептического эффекта добавляют обладающие определенным антисептическим действием эфирные масла (укропное, лавандовое, бергамотовое, апельсиновое, мятное). В мази для носа часто входит масло мяты, розовой герани, хвойное и розмариновое.
При изготовлении твердых лекарственных форм, сыпучих продуктов либо покрывают ароматизирующим раствором либо добавляют в смесь порошкообразные ароматизирующие вещества.
Список литературы
1. Промышленная технология лекарств. Под ред. В. И. Чуешова, Т2—Х.: МТК-Книга; Изд-во НФАУ, 2002
Категории:
- Астрономии
- Банковскому делу
- ОБЖ
- Биологии
- Бухучету и аудиту
- Военному делу
- Географии
- Праву
- Гражданскому праву
- Иностранным языкам
- Истории
- Коммуникации и связи
- Информатике
- Культурологии
- Литературе
- Маркетингу
- Математике
- Медицине
- Международным отношениям
- Менеджменту
- Педагогике
- Политологии
- Психологии
- Радиоэлектронике
- Религии и мифологии
- Сельскому хозяйству
- Социологии
- Строительству
- Технике
- Транспорту
- Туризму
- Физике
- Физкультуре
- Философии
- Химии
- Экологии
- Экономике
- Кулинарии
Подобное:
- Критерии биологического возраста
СодержаниеВступление 31. Биологический возраст 42. Показатели зрелости 63. Морфологическая зрелость 11Заключение 13Список использованной л
- Критерии оценки качества сестринской помощи
Глава 1. Анализ литературных источников о проблеме качества сестринской помощи и контроле качества1.1 Проблемы в управлении качеством се
- Критерії, детермінуючі фактори та резерви ефективного лікування хворих з артеріальною гіпертензією за даними проспективного та ретроспективного спостереження
АКАДЕМІЯ МЕДИЧНИХ НАУК УКРАЇНИНАЦІОНАЛЬНИЙ НАУКОВИЙ ЦЕНТРІНСТИТУТ КАРДІОЛОГІЇ ІМЕНІ АКАДЕМІКА М.Д.СТРАЖЕСКА Радченко Ганна Дмитрівна
- Кровотечение
КРОВОТЕЧЕНИЕКровотечением называется излияние крови из кровеносного русла в ткани и полости организма (брюшную, грудную, черепа, в суст
- Кровотечение в гинекологии
Министерство образования Российской ФедерацииПензенский Государственный УниверситетМедицинский ИнститутКафедра Акушерства и гинек
- Кровь как внутренняя среда организма
Кровь как внутренняя среда организмаСреда – это совокупность условий обитания живых существ.· Внешнеяя среда – это условия и факт
- Лабораторная диагностика инфекций, передаваемых половым путём
Строение и функция почек, теория образования мочи. Строение нефрона. Теория мочеобразованияОсновной единицей почек явл. - нефрон (мальпи
 www.referat-web.com Бесплатно скачать - рефераты, курсовые, контрольные. Большая база работ.
www.referat-web.com Бесплатно скачать - рефераты, курсовые, контрольные. Большая база работ.

