Эффективность и безопасность цетиризина (Летизена) у больных аллергическим ринитом
Н.И. Ильина, А.В. Емельянов, М.Н. Клевцова, Т.М. Зибрина, Н.И. Иванова, Г.Р. Сергеева, Л.А. Баканина, И.В. Цуканова, Л.В. Чачаева, Л.Ю. Епифанова, Е.В. Тихомирова, Государственный научный центр - Институт иммунологии МЗ РФ, Москва, Санкт-Петербургский государственный медицинский университет им. акад. И.П. Павлова
Аллергический ринит (АР) является одним из наиболее часто встречающихся заболеваний, поражающих от 10 до 25% населения в различных странах мира. Известно, что АР существенно снижает качество жизни больных, является фактором риска развития бронхиальной астмы (БА) и способствует формированию других заболеваний ЛОР–органов (синусита, среднего отита, евстахеита, полипоза носа, инфекций верхних дыхательных путей) (1).
По современным представлениям, АР – это иммуноглобулин (Ig) E–опосредованное воспаление слизистой оболочки носа, проявляющееся зудом, чиханием, ринореей и затруднением носового дыхания. Эти симптомы обратимы спонтанно или под влиянием лечения. Следует отметить, что для постановки диагноза АР сочетание у больного всех перечисленных выше проявлений не обязательно.
Причинами развития АР являются бытовые, пыльцевые, грибковые аллергены, а также аллергены животных, тараканов и латекса, попадающие в организм больных ингаляционным путем. Формированию заболевания способствуют отягощенная наследственность, повышение уровня общего и специфического IgE, вирусные инфекции и загрязнение окружающей среды.
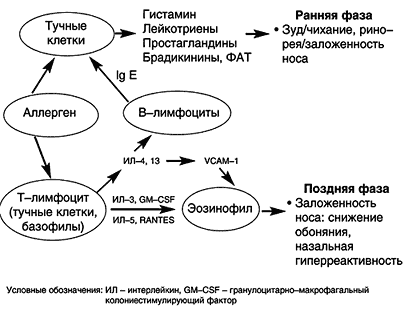
Схема 1. Механизмы развития аллергического ринита Доказано, что в основе АР лежит Ig E–зависимая гиперчувствительность (I тип аллергических реакций по P. Gell, R. Coombs, 1975). Клиническим проявлениям болезни предшествует период сенсибилизации (иммунологическая стадия), в течение которого аэроаллергены, обладающей фактором проницаемости, достигают антиген–презентирующих клеток (клеток Лангерганса и макрофагов). После расщепления аллергенов эти клетки представляют их антигенные детерминанты Т–лимфоцитам хелперам (cхема 1). Следующим этапом является образование из Т–клеток Т–лимфоцитов хелперов 2 типа, которые продуцируют цитокины, отвечающие за синтез реагинов B–лимфоцитами (интерлейкины 4 и 13) и активацию эозинофилов (интерлейкины 3, 5, гранулоцитарно– макрофагальный колониестимулирующий фактор, RANTES). Ig E за счет длинного Fc–фрагмента фиксируются на поверхности тучных клеток и базофилов слизистых оболочек дыхательных путей. Собственно аллергическая реакция начинается с взаимодействия аэроаллергенов с реагинами, при котором каждый антиген связывается с двумя молекулами антител. Это является стимулом для секреции тучными клетками преформированных (гистамина, хемотаксических факторов, химазы, триптазы, гепарина и др.) и вновь образующихся медиаторов (лейкотриены, фактор активации тромбоциты и др.) аллергии (патохимическая стадия). В результате возникают клинические симптомы ранней фазы аллергической реакции, развивающейся спустя 15–20 мин после контакта с аллергенами (зуд, чихание, ринорея и заложенность носа, и др.). Через 4–6 часов после взаимодействия с аллергеном формируется поздняя фаза реакции, в которой участвуют эозинофилы, базофилы, лимфоциты, нейтрофилы (патофизиологическая стадия). Накопление этих клеток, обусловленное молекулами адгезии, приводит к развитию аллергического воспаления, ответственного за гиперреактивность слизистой оболочки носа в ответ на действие различных факторов внешней среды. Центральную роль в его формировании отводят эозинофилам. Считается, что их избыток в тканях обусловлен повышением продукции в костном мозге, увеличением продолжительности жизни, активацией прилипания к сосудистому эндотелию и хемотаксиса. Показано, что адгезия к стенке при АР осуществляется за счет повышенной экспрессии молекул клеточно–сосудистой адгезии (VCAM–1), рецепторами для которых служат b1–интегрины клеточной стенки эозинофилов.
Наличие назальной гиперреактивности, проявляющейся появлением симптомов ринита в ответ на действие ирритантов, холода, физической нагрузки часто является основанием для постановки больному диагноза «вазомоторно–аллергический ринит». Следует отметить, что согласно международным рекомендациям термин «вазомоторный ринит» следует использовать для обозначения идиопатического ринита (1,2). Именно по этой причине применение в клинической практике сочетания «вазомоторно–аллергический ринит» является неправильным.
Известно, что АР часто предшествует развитию бронхиальной астмы и способствует ее более тяжелому течению. Механизмы этой связи являются предметом интенсивных исследований. Предполагается, что она обусловлена:
Выключением защитной и кондиционирующей функции полости носа, что сопровождается усилением влияния аллергенов, поллютантов и холодного воздуха на нижние дыхательные пути.
Ринобронхиальным рефлексом, проявляющимся бронхоконстрикцией при раздражении слизистой оболочки носа медиаторами аллергических реакций и ирритантами.
Поступлением медиаторов из полости носа в нижние дыхательные пути путем аспирации или через кровь. Показано, что эти вещества вызывают бронхоспазм и активируют клетки, участвующие в развитии воспаления.
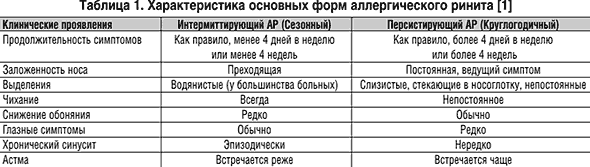
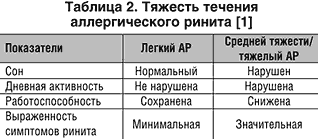
В зависимости от особенностей клинической картины АР выделяют 2 формы этого заболевания, характеристика которых приведена в таблице 1. По тяжести течения различают легкий, средней тяжести и тяжелый АР. В основе этого деления лежит влияние АР на качество жизни больных и выраженность симптомов болезни (табл. 2)
Постановка диагноза АР основана на наличии у больных характерных жалоб, данных аллергологического анамнеза, кожных проб, провокационных тестов, определения концентрации специфических Ig E в сыворотке крови, результатах риноскопии и назальной эндоскопии, а при необходимости – рентгенологического исследования полости носа и придаточных пазух. Следует отметить важность аллергологического обследования, которое осуществляется врачом аллергологом–иммунологом. Именно его результаты позволяют подтвердить диагноз АР.
АР следует дифференцировать с полипозом носа, анатомическими дефектами (искривлением носовой перегородки, гипертрофией носовых раковин, аденоидами, наличием инородных тел и др.), опухолями, грануломатозными заболеваниями (грануломатоз Вегенера, саркоидоз, туберкулез, лепра и др.), цереброспинальной ринореей при черепно–мозговых травмах. Решающее значение для этого имеет обследование, проводимое и оцениваемое ЛОР–врачом (риноскопия, назальная эндоскопия, рентгенологическое исследование носа и придаточных пазух и др.)
По рекомендации экспертов ВОЗ, пациенты с персистирующим АР должны быть тщательно обследованы на наличие БА (анамнез, физикальное исследование, спирография и оценка обратимости бронхиальной обструкции с помощью пробы с бронхолитиком). Напротив, у больных БА следует всегда осуществлять поиск АР (1).
Основными направлениями лечения АР являются элиминация этиологически значимых аллергенов, специфическая иммунотерапия, фармакотерапия и обучение пациентов. Фармакотерапия АР предусматривает использование Н1–блокаторов, кромонов, глюкокортикоидов, холинолитиков, сосудосуживающих средств и антилейкотриеновых препаратов (1,2,5). Средствами первого ряда при лечении АР являются антигистаминные препараты 2 поколения, к числу которых относится цетиризин (Летизен).
Как известно, цетиризин, селективно блокируя рецепторы гистамина I типа, уменьшает у больных выраженность выделений из носа, зуда и чихания. Он снижает экспрессию адгезивных молекул назальным эпителием, тормозит миграцию эозинофилов in vitro и за счет этого ослабляет позднюю фазу Ig E–зависимой аллергической реакции (6).
Цетиризин является активным метаболитом гидроксизина. Его абсорбция в кишечнике достигает 70%. Препарат практически не метаболизируется в печени, минуя систему цитохрома Р–450. За счет этого он не взаимодействует с другими лекарственными средствами и не вызывает развитие нарушений сердечного ритма. Его период полувыведения составляет 7–11 часов, причем он выводится с мочой в основном в неизмененном виде. Действие цетиризина начинается через 20 минут, а максимальный эффект достигается через 60 минут после приема внутрь. Препарат активен в течение 24 часов, что позволяет назначать его один раз в сутки (3,4).
Целью настоящей работы является оценка эффективности и безопасности Летизена у больных АР в открытом несравнительном многоцентровом клиническом исследовании, проводившемся в Москве и Санкт–Петербурге. Формирование группы пациентов осуществлялось методом случайной выборки
Под наблюдением находилось 100 пациентов (46 мужчин и 54 женщины) в возрасте от 18 до 64 лет (средний возраст 34,5 года). Постановка диагноза АР осуществлялась на основании клинических симптомов, анамнеза, аллергологического обследования (кожные тесты, определение специфических Ig E в крови методом иммуноферментного или радиоаллергосорбентного анализа). Сезонный (интермиттирующий) АР диагностирован у 80 больных, круглодичный (персистирующий) АР – у 10, круглогодичный АР с сезонными обострениями – у 10 чел. Легкое течение болезни отмечалось у 32 пациентов, средней тяжести – у 57, тяжелое – у 11. Сенсибилизация к пыльце деревьев установлена в 32%, к пыльце злаковых трав у 61%, к пыльце сорных трав в 12%, к клещам домашней пыли в 8%, шерсти животных в 8%.
У 18% пациентов отмечались другие аллергические заболевания: аллергический конъюнктивит, атопическая бронхиальная астма, хроническая крапивница, контактный аллергический дерматит.
При включении в исследование пациент подписывал информированное согласие на первом визите к врачу.
Летизен назначался в качестве монотерапии в дозе 10 мг 1 раз в день после еды с небольшим количеством воды в вечернее время в течение 14 дней. В процессе лечения регистрировалась тяжесть проявлений АР в баллах (0 – отсутствие симптомов, 1 – легкие симптомы, 2 – симптомы средней тяжести, 3 – тяжелые и 4 – очень тяжелые симптомы) и выраженность побочных эффектов (сонливости, утомляемости, сухости во рту и др.). Исследование проводилось с мая по сентябрь 2003 г.
В процессе лечения у больных АР отмечалось уменьшение назальных (зуда в носу, чихания, ринореи, заложенности носа), глазных (слезотечения, зуда, гиперемии) и кожных симптомов (рис. 1, 2, 3). У пациентов снижалась выраженность общих симптомов, характеризующих качество жизни (рис. 4). Лечебный эффект препарата был отчетливо представлен на 7 день и нарастал к 14 дню его приема.
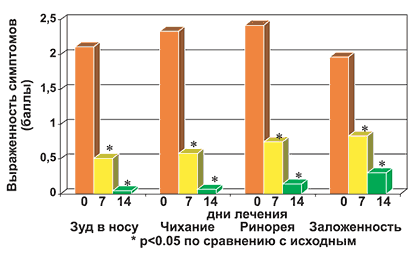
Рис. 1. Динамика назальных симптомов у больных в процессе лечения
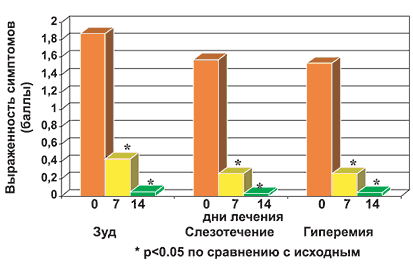
Рис. 2. Динамика глазных симптомов у больных в процессе лечения
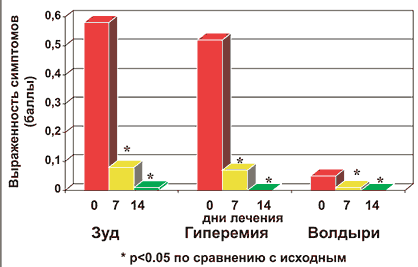
Рис. 3. Динамика кожных симптомов поллиноза у больных в процессе лечения
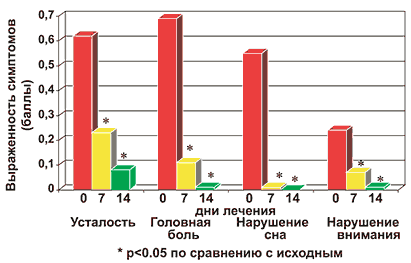
Рис. 4. Динамика общих симптомов у больных в процессе лечения
Результаты лечения представлены на рисунке 5. Из полученных данных видно, что оценка эффективности Летизена врачами и больными совпадала. Положительные результаты были достигнуты у всех обследованных, причем в большинстве случаев наблюдалась полная ремиссия АР. Отсутствие эффекта не отмечалось ни у одного больного.
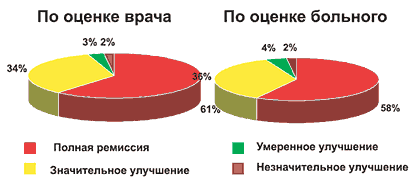
Рис. 5. Эффективность Летизена (на 14 день)
У 85% пациентов побочных реакций в процессе лечения Летизеном не наблюдалось. У 5% больных отмечалась легкая и у 1% – умеренная сонливость, у 9% – сухость во рту. Данные о переносимости Летизена на 14 день лечения представлены на рисунке 6. Полученные результаты свидетельствуют о том, что как по оценке врачей, так и самих больных у большинства обследованных переносимость препарата была отличной, очень хорошей и хорошей.
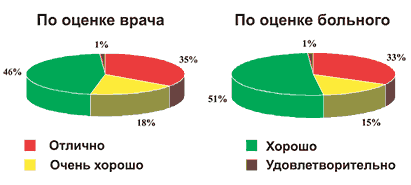
Рис. 6. Переносимость Летизена (на 14 день)
Таким образом, Летизен является высокоэффективным антигистаминным препаратом II поколения для лечения сезонного и круглогодичного аллергического ринита и конъюнктивита. Его терапевтическая активность повышается при продолжительном приеме. Полученные данные свидетельствуют о том, что он хорошо переносится пациентами и не вызывает серьезных побочных эффектов. Однократный прием Летизена делает его удобным для использования и может способствовать повышению дисциплины больных.
Литература:
1. Bousquet J., van Cavuwenberge P., Khaltaev N. et al. Allergic rhinitis and its impact on asthma (ARIA)//J Allergy Clin Immunol.– 2001.–Vol 108, N 5, suppl.–P.S.147–334
2. International consensus report on diagnosis and management of rhinitis// Аllergy.–1994.–Vol 49, N 19, suppl.–P.1–34.
3. Nikolas J–M. The metabolic profile of second generation antihistamines// Allergy.–2000.–Vol 55, N60.–P.46–52.
4. Taglialatella M, Annunzario L. Evaluation of the cardiac safety of second generation of antihistamines//Allergy.–2000.–Vol 55, N60.–P.22–30.
5. van Cauwenberg P., Bachert C., Passalacqua G. et al. Consensus statement on the treatment of allergic rhinitis// Allergy.– 2000.–Vol 55, N 2.–P.116–129
6. Walsh G.M. The clinical relevance of the anti–inflammatory properties of antihistamines// Allergy.–2000.–Vol 55, N60.–P.53–61.
Категории:
- Астрономии
- Банковскому делу
- ОБЖ
- Биологии
- Бухучету и аудиту
- Военному делу
- Географии
- Праву
- Гражданскому праву
- Иностранным языкам
- Истории
- Коммуникации и связи
- Информатике
- Культурологии
- Литературе
- Маркетингу
- Математике
- Медицине
- Международным отношениям
- Менеджменту
- Педагогике
- Политологии
- Психологии
- Радиоэлектронике
- Религии и мифологии
- Сельскому хозяйству
- Социологии
- Строительству
- Технике
- Транспорту
- Туризму
- Физике
- Физкультуре
- Философии
- Химии
- Экологии
- Экономике
- Кулинарии
Подобное:
- Азитромицин в лечении инфекций нижних дыхательных путей. Позиции сохраняются
Профессор Л.И. Дворецкий, ММА имени И.М. СеченоваБолее чем 20–летний опыт применения в клинической практике азитромицина свидетельству
- Условно-бесплатные программы - как способ заработать
Главная особенность Интернета - стирание границ между странами. Если вы подключены к сети, перестает иметь значение место вашего жител
- Пищевая аллергия у детей
Кутиков Валерий Пищевая аллергия это состояние повышенной чувствительности организма к пищевым продуктам, которое развивается при на
- Витамины и микроэлементы в практике врача-педиатра
Профессор Н.А. Коровина, профессор И.Н. Захарова, д.м.н. А.Л. Заплатников, Е.Г. Обыночная, РМАПОРациональное питание детей и взрослых – важ
- Препараты йода в клинической медицине
К.м.н. В.В. Фадеев, ММА имени И.М. СеченоваСинтез тиреоидных гормонов и обмен йода Закладка щитовидной железы происходит на 3–4 неделе эмб
- Хронический тонзиллит: диагностика, лечение, профилактика
Профессор Т.С. Полякова, Е.П. Полякова, РГМУОбсуждение лечебно–диагностической стратегии и тактики у больных с хроническим тонзиллитом
- Актуальные вопросы пульмонологии
Академик РАМН, профессор А.Г. Чучалин, НИИ пульмонологии МЗ РФ, МоскваХроническая обструктивная болезнь легких Всемирная Организация З
 www.referat-web.com Бесплатно скачать - рефераты, курсовые, контрольные. Большая база работ.
www.referat-web.com Бесплатно скачать - рефераты, курсовые, контрольные. Большая база работ.

